がんの病理診断:分子生物学的診断手技の導入
病理部 伊藤雅文
近代医学以降、病気の診断は最終的に病理診断により決定されています。そのため、病理診断は最終診断とも呼ばれ、特にがん診療では病理診断が重要な診断です。がん診療における病理診断は、その腫瘍の形態的特徴から、がんと診断すること、腫瘍組織型、分化、浸潤様式、浸潤の程度などを評価し、その所見が臨床的な予後、治療反応性、転移形成などと、どのように関連するかが検討されてきました。現在、新しい分子生物学的手法により、腫瘍発生のメカニズムが遺伝子レベルで明らかにされ、その情報をもとにより有効な治療法を提供できます。その診断技術は当院の病理診断にも導入されています。具体的に、当院で行われている、特殊な診断手技について解説します。
分子標的療法の適応決定のための病理診断
発がんの機構が次第に明らかになり、その遺伝子異常が分子生物学的に明らかにされてきました。その理解から、特定のがんでは、より選択性の高い治療法が開発されています。分子標的療法と呼ばれる治療で、特定の遺伝子異常によるがんに対し、選択性の高い薬剤が一定度の有効性を示しています。その治療法は、特異性の高い遺伝子、あるいはその産物であるタンパクを対象としており、その発現があるかどうかの評価が適応決定に重要となります。
肺がんの分子標的治療
肺腺がんでは、分離病理学的に発がん機構の解明が進んでおり、それに対応する分子標的治療薬が次々と開発され、その選択的有効性が示されています。
肺がんにおける最初の分子標的薬は、EGFR阻害剤(イレッサ、タルセバなど)で、その有効性がセンセーショナルに報告されました。その作用機序は腫瘍の持続的増殖に関連する遺伝子であるEGFR(上皮細胞増殖因子レセプター)を阻害することで、腫瘍の増殖を抑制する治療法です。全ての肺がんに有効ではなく腫瘍細胞の増殖にEGFRが関与しているかの検証が必要です。非小細胞肺がんの30〜40%で異常が知られており、女性、東洋人、非喫煙者、腺がんに多いことが示されています。病理検体を用いた遺伝子変異は、抽出したDNAをPCR法で増幅、直接シーケンス法により検出する方法がありますが、当院では特異的変異SNP(single nucleotide polymorphism:一塩基多型)を同定する方法で実施しています。
日本で発見されたALK-EML4遺伝子変異を持つ肺がんは、非小細胞肺がんの2〜5%で見られほとんどが腺がんです。他の肺がんに比べ平均年齢が10歳程度若く、非喫煙者に多く、やや女性に多い傾向が知られています。特異的分子標的治療薬(クリゾチニブ、アクレチニブ)の有効性が明らかとなり、進行肺がんではEGFRの検索とともにALK遺伝子変異の検討が必要です。特異抗体を用いた免疫染色、FISH法、RT-PCR法による検討が可能で、その2種類を組み合わせて同定することが推奨されています。当院では、免疫染色とFISH法(図1:ALK)で実施しています。

図1:ALK
肺がんでは、その他にROS-1遺伝子異常やMET遺伝子異常を持つがんが知られており、いずれも近い将来選択的治療薬の使用が可能となります。当院ではすでに、それら異常を検出可能な手技が確立しています(図2:ROS-1、図3:MET)。
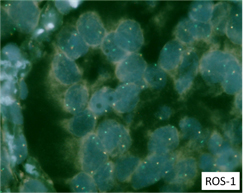
図2:ROS-1
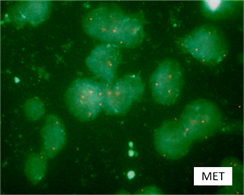
図3:MET
乳がんの病理診断と分子標的治療
乳がん治療の歴史は、分子標的治療の歴史でもあります。女性に好発する乳がんが、何らかのホルモン依存性を持つことは古くから予想されていました。この考え方から、卵巣摘出、副腎摘出、下垂体摘出といったホルモン産生臓器を外科的に切除する治療が行われましたが、有効な治療とはなりませんでした。しかし、この考え方はその後のホルモン療法、分子標的療法につながっています。
乳がんの増殖にホルモン依存性があることが示され、現在広くホルモン療法が広く行われています。また、HER2(human epidermal growth factor receptor type 2)遺伝子の増幅、過剰発現が予後不良因子であることが知られ、その分子標的療法として、がん遺伝子産物であるHER2に対する単クローン抗体トラスツズマブが開発され、広く臨床応用されています。
ホルモン療法の選択には、腫瘍細胞のホルモンレセプター発現が指標となり、免疫組織学的に同定されます。またHER2発現は、免疫組織染色法(IHC)と組織FISH法によりその増幅、過剰発現が検索されますが、当院では、全ての乳がん症例について、ホルモンレセプター(ER、PgR)と(図4)、HER2遺伝子について評価しています(図5)。
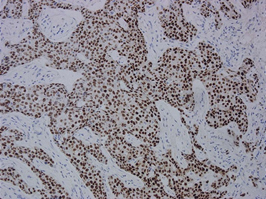
図4:乳がんにおけるエストロゲンレセプターの発現
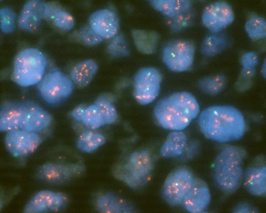
図5:FISH法による乳がんにおけるHER2遺伝子の過剰発現
Gastro-intestinal stromal cell tumor(GIST)の病理診断と分子標的治療
消化管間葉系腫瘍であるGISTは、c-kit遺伝子の突然変異、c-kitタンパク(KIT)の発現が、腫瘍発生、進展に大きく関与していることが知られるようになりました。そのため、c-kitを介した細胞内情報伝達を特異的に阻害するチロシンリン酸化酵素阻害剤(TKI)の有効性が確認されています。GISTの80〜90%の症例で、c-kit遺伝子の突然変異が同定され、そのほとんどはKIT発現が確認できます。これらの陽性症例は病理学的にTKIが有効であると推定されます。また、KIT陰性でc-kit遺伝子突然変異がない例では、半数でPDGFRα遺伝子の突然変異が認められ、この遺伝子異常もTKIはカバーするため、有効性があると考えられています。
GISTの病理診断は、免疫組織学的にKIT発現を同定することで、確定診断されます。10%以下の症例でKIT発現が見られないため、それら症例では遺伝子解析によりPDGFRα遺伝子変異の確認が必要となります。GIST症例における分子標的療法は、転移性、再発性腫瘍に対し行われ、高い有効性が知られています。病理組織学的なGISTの診断が、イマチニブなどの分子標的療法適応に必須な情報となります。当院では、GIST症例については、全例免疫組織学的にKIT発現の有無を確認し、GIST症例でKIT発現が確認できない症例ではPDGFRAを検討し、それら陽性症例が分子標的療法の適応症例としています。
腫瘍増殖に関与する血管新生制御
腫瘍の進展、転移には、腫瘍間質の新生血管が重要な役割を果たしています。VEGFは血管新生に必須な増殖因子で、がん細胞からの産生は、腫瘍によっては転移と相関することが知られています。また、そのレセプターであるVEGFRもチロシンキナーゼ活性を有し、通常は血管およびリンパ管内皮細胞に発現が見られます。血管新生阻害を目的として、血管増殖因子を阻害する分子標的治療薬が開発されています。ベバシズマブはキメラ型のヒト型モノクロナール抗体で、VEGFと特異的に結合し、VEGFRとの結合を阻害する働きをします。転移性大腸がんで、IFL(イリノテカン+5FU+ロイコボリン)療法との併用群で、IFL療法単独に比べ有意な改善が見られ、2004年にはベバシズマブはFDAから転移性大腸がんの第一選択治療薬として承認されています(日本でも保険適応を得ています)。この種の分子標的治療薬は、血行性転移をきたしやすい大腸がんや、腫瘍間質が血管から形成される腎がんがその適応症となります。VEGFRのチロシンキナーゼ活性阻害剤などの開発がされていて、VEGFが単に血管新生のみならず、さまざまな増殖因子との共調により腫瘍増生に関わることから、腫瘍増殖阻害にも期待が持たれています。大腸がんではK-ras遺伝子変異の有無が、VEGF阻害剤の有効性の指標となるため、進行大腸がんではK-ras遺伝子異常についても検討しています。
難治性悪性腫瘍に対する分子標的治療
新たな分子標的治療の開発は、さらに加速すると考えられますが、医療経済の観点から、対象疾患は症例数が多い疾患が前提となり、稀な腫瘍の新規分子標的治療の開発は極めて困難といえます。従って、稀な疾患では、すでに開発された分子標的治療を考慮する必要があります。例えば軟部肉腫は、いずれの疾患も症例数が少なく、単独での分子標的治療の開発は困難です。特定の軟部腫瘍では、EGFRや、HER2の過剰発現が見られる症例があります。例えば、小児の悪性軟部横紋筋腫瘍は、きわめて予後不良で稀な疾患ですが、HER2の過剰発現が知られています。我々は、この疾患に対して、HER2過剰発現症例でハーセプチン治療を行った経験があります。一旦は効果を示しましたが、残念ながら最終的には無効でした。その病理診断からは、初発時のHER2過剰発現が確認できていますが、無効時には消失していました。腫瘍細胞の変異が起こったと考えられますが、今後の課題です。
この症例に対する、分子標的治療の考えの根底には、新規分子標的治療の開発が困難な疾患であっても、既知の分子標的治療薬が適応可能な場合があることを示しています。甲状腺乳頭がんや悪性黒色腫で、その異常が同定されているBRAF遺伝子はV600Fの変異が知られており、その遺伝異常を制御する分子標的薬が開発され、アメリカをはじめとして臨床研究(治験)が進行しており、近いうちには日本でも治験が開始されると思われます。当院では、SNP解析法でBRAFの異常を検出可能で、稀な疾患であるHairy cell leukemiaや組織球性腫瘍(Langerhans cell histiocytosisやErdeheim-Chester disease)などの診断に応用しています。難治悪性腫瘍について、さまざまな分子病理学的異常が明らかにされ、その異常を標的とした分子標的薬も次々と開発されています。病理学的な適応の可能性がある疾患については、最新の情報を集積し、当院での病理組織学的検討を進めています。
悪性腫瘍のモニタリング
がんの治療において重要な点は、早期発見、適切な治療、十分な経過観察です。当院で実施している早期発見のための病理診断、モニタリングについて紹介します。
子宮頚部細胞診検体を用いた子宮頚部がんへの高危険度の推定
子宮頚部がんは、ヒトヘルペスウイルス(HPV)感染が重要なリスクファクターです。HPVは多数の亜型から構成され、いくつかの子宮頚部がんと密接に関連するタイプのHPVが知られています。当院では、マルチプレックスPCR法を用いて、子宮頚部細胞診検体からHPV感染の有無、危険度の高いウイルス感染の有無について検出する検査を行っています。検出可能なウイルスのタイプはHPV genotypes(16、18、31、33、35、39、45、51、52、56、58)で、子宮がんに関連するHPVのほぼ全てのタイプが網羅されています。当院では、通常の細胞診と併用することで子宮頸部腫瘍のスクリーニングや、経過観察をより的確に進めています。
白血病診断と治療後早期再発のモニタリング
白血病は、特定の遺伝子異常により特定のタイプの白血病が発症することが知られています。それぞれのタイプにより、有効な治療法が開発されており、そのタイプを同定することが必要です。当院では、血液内科と共同で白血病タイプの精密な同定を、遺伝子解析により行っています。この情報を元に、マーカーとなる遺伝子情報や表面形質の情報を収集し、治療後の微小残存病変の同定に役立てています。当院ではマーカーの同定できた場合には、1%以下の症例でも早期再発の診断が可能なシステムが構築されています。
病理専門外来と病理セカンドオピニオン
病理診断は専門性が高いため、その内容を説明するためには高度な知識が必要です。そのため、患者さんに十分に納得いく説明を行う用意がされています。病理診断に関することで、直接病理医から説明を受けたい場合には、主治医を通じて申し込んでいただければ、病理医が直接患者さんに病理診断、検査の内容、結果の解釈の仕方などを外来、ベッドサイドで説明します。
すでに別の施設で病理診断がされて、別の病理医の意見を聞きたい場合には、セカンドオピニオンを受け付けています。通常のセカンドオピニオンと違い、追加して当院で検索が必要な場合もあるため、その場で全てが完結することはありません。あらかじめ予約をしていただき、必要な情報をこちらから問い合わせ、検体などを持参していただく必要があります。セカンドオピニオンの実施には、当院のセカンドオピニオン外来の規定があります。

